columnコラム
糖尿病内科コラム
記載日:2016.11
記載:市村靖彦(糖尿病内科)
糖尿病患者でも尿酸値が高い状態(高尿酸血症)が合併しているケースがよくみられるため、今回は尿酸に関する話題です。
食事で体内に入ったプリン体が分解されると、その過程で尿酸ができます。尿酸は、尿を介して体の外に捨てられますが、なんらかの原因で尿酸がうまく外に捨てられない(排泄低下型)、もしくは尿酸が出来すぎしまう(生産過剰型)、もしくはその両方を併せ持つ(混合型)場合、体の中に尿酸が蓄積して高尿酸血症になります。日本人は排泄低下型が半分以上を占めます。高尿酸血症は多くは男性に起こり、生活習慣の改善で病状が改善する傾向があります。但し生活習慣に由来しない高尿酸血症も実在するため、適宜担当の先生と相談、確認することが大切です。尚、高尿酸血症は尿酸値が7mg/dL以上で判定されます。
尿酸が高いことによって起こる弊害ですが、有名なのは通風発作です。血液中に過剰になった尿酸が結晶になり、関節にたまると通風発作を起こします。典型例では、夜間睡眠中に足の指(特に母趾)に激痛を起こして目が覚め、一時的に歩くことすら困難になることもあります。また、尿酸が高いことにより、尿路結石、腎障害、血管障害(脳卒中や冠動脈疾患)等も合併しやすいため、たかが尿酸と甘えず、しっかり向き合う姿勢が大切です。通医院中断後に通風発作で救急外来を受診される方も見られるため、数値が安定していても、定期的な通院加療を継続する必要があります。
尿酸を低く保つコツ
先にも上げた通り、高尿酸血症は生活習慣の改善で病状が改善する傾向があります。では実際に『どのように生活習慣を意識したら良いか?』尿酸値を低く保つコツを6つ上げます ので、参考にしてみてください。
しっかりと水分をとること
特に無意識に脱水を起こしやすい夏は、尿酸の濃度が上がるため痛風発作も増えます。但し、腎機能が低下している方は飲水量が過剰にならないように注意する必要があります。
食事でプリン体を控え目にする
イワシの煮物、エビ、レバー等はプリン体を多く含むため、日常で頻回もしくは大量にとっている傾向がある場合は、少し抑えてみましょう。
野菜(にんじん・ほうれん草等)、海藻を十分にとる習慣を
これらは尿をアルカリ化することで、酸性の尿が痛風発作や尿路結石を起こす頻度を抑えます。
飲酒はほどほどに
特にビールはプリン体を多く含む傾向があります。またプリン体ゼロと表記されている商品でも、過剰に摂取することで尿酸値が上がるため、飲酒量には気を付けましょう。ビールを飲まれる場合は1日500ml以下とし、肝臓を休ませる意味でも週2日以上は休肝日を作りましょう。
有酸素運動を取り入れる
週3回、1日20分の散歩等、自分でできることから取り組みましょう。但し、筋力トレーニング等の無酸素運動は逆に尿酸値を上げる傾向があるため、他の理由で行う際は十分に注意しましょう。
ストレスに注意する
過度のストレスは尿酸値を上昇させる傾向があるため、睡眠を十分にとる等のストレス解消が尿酸値改善につながります。
高尿酸血症は原則、上記の生活習慣改善を行い、それでも値が高い場合や通風発作が起きやすい場合はお薬で治療します。一般的には尿酸値は基準内で安定して経過することを目標にします。尚、通風発作を起こしている時は、尿酸値が変動することで症状が悪化する可能性があるため、原則痛み止等で観察し、尿酸を下げる薬の新規開始や増量をせず、発作が落ち着いてから尿酸値を適宜下げていきます。
参考:高尿酸血症・通風のガイドライン第2版
記載日:2016.10
記載:市村靖彦(糖尿病内科)
血圧管理は自宅での測定が重要!
当科外来では、糖尿病合併の有無に関わらず、高血圧に対して積極的にご家庭での血圧測定を重視しています。その理由は、主に下記3つが挙げられます。
- 診察室内でストレス等により、血圧が本来の値よりも高めになる白衣高血圧の影響。
- 診察室内で血圧が本来の値より低めになる仮面高血圧の影響。
- 月1・2回の外来測定以外に週数回測定できる家庭血圧があると、より状態を評価しやすい。
尚、白衣高血圧と仮面高血圧は程度の差はあれど、共に心血管イベント等の危険因子と考えられています。血圧は収縮期(上の血圧)を10mmHg、拡張期(下の血圧)を5mmHg下げると、脳卒中(脳梗塞や脳出血)が約40%減少、冠動脈疾患(心筋梗塞や狭心症)が約20%減少することが海外で報告されています。
自宅での測定のポイント
診察室以外に御家庭でも血圧を測定することで、より正しく日常の血圧を評価できますが、測定する条件をある程度一定にすることが大切です。望ましい条件は次の①~⑥を出来るる範囲で行いましょう。尚、自動血圧計は手首での測定よりも上腕(二の腕)での測定が正確と考えられているため、これから家庭血圧計の購入を検討されている方には、原則上腕で巻くものを勧めています。
- 朝の血圧は起床後1時間以内に、排尿後、朝の食事や薬の前、座位で1・2分安静後に行う。
- 他の時間帯でも座位で1・2分安静後に行う
- 1度に2回測定し、その平均値を手帳に記録。1度に1回しか測定しない場合は、その1回の数値を記録。
- 上腕に巻くカフの部分は、心臓の高さを目安に調節する。
- 測定前に喫煙、飲酒、カフェイン摂取は行わない。
- 会話せず静かな環境で行う。
その他の関連検査
当院では高血圧に関連する検査として下記があります。
血管年齢測定
足壊疽のリスクと関連して、血管年齢や手足の血流を測定する器具があります。受診当日に四肢に血圧計をまくことにより、数分で検査ができます。
24時間血圧計
携帯可能で自動的に記録し、夜間や早朝を含めた血圧の日内変動を確認できます。
頸部超音波
首の血管内の厚みを測定します。これは将来の脳卒中や心筋梗塞発症のリスクと関連し、体に負担がなく、数分の検査で血管の状態を知ることができ、生活習慣病治療の経過評価にも役立てています。
記載日:2016.10
記載:市村靖彦(糖尿病内科)
生活習慣で糖尿病となった方は、脂質異常症とともに、高血圧を合併していることがよくみられます。前回コラム(脂質異常症に関して)でふれた脂質異常症と同じく、高血圧も動脈硬化を進行させるため、動脈硬化が進行しやすい糖尿病患者では糖尿病がない患者よりも血圧管理目標値が厳しくなっています。尚、診察室の血圧は、緊張等も考慮され家庭の血圧よりも高めに目標が設定されています。
下記は日本高血圧学会が2014 年版のガイドラインで提示している降圧目標です。
| 年齢別・疾患別カテゴリ | 診察室血圧 | 家庭血圧 |
|---|---|---|
| 若年、中年、 前期高齢(65-74歳)患者 | 140/90㎜Hg 未満 | 135/85㎜Hg 未満 |
| 後期高齢(75歳以上)患者 | 150/90㎜Hg 未満 (※忍容性あり:140/90㎜Hg 未満) |
145/85㎜Hg 未満 (※忍容性あり:135/85㎜Hg 未満) |
| 糖尿病(DM)患者 | 130/80㎜Hg 未満 | 125/75㎜Hg 未満 |
| 慢性腎臓病(CKD)患者 (尿蛋白陽性) | 130/80㎜Hg 未満 | 125/75㎜Hg 未満 |
| 脳血管障害患者 冠動脈疾患患者 | 140/90㎜Hg 未満 | 135/85㎜Hg 未満 |
上記の通り、他の動脈硬化性疾患を持たない患者では、年齢に応じた血圧目標値が診察室では140/90mmHg未満、もしくは150/90mmHg未満となっていますが、糖尿病や慢性腎臓病、脳血管障害(脳梗塞や脳 出血)や冠動脈疾患(狭心症、心筋梗塞)のいずれかである方では、診察室血圧がより厳しく、特に心血管病のリスクが高い糖尿病と慢性腎臓病では130/80mmHg未満です。
尚、糖尿病患者や慢性腎臓病患者が脳血管障害や冠動脈疾患になった場合でも、慢性的な降圧目標はより厳しい130/80mmHg未満となります。
高血圧の治療は原則として、塩分制限、減量、運動、禁煙、節酒を中心とし、それに加えて必要に応じて薬物治療を行います。患者さんが他にどのような病気を合併しているかによって、降圧薬の第一選択薬は異なります。一般的に糖尿病患者では、インスリン抵抗性(インスリンが効きにくい状態)の改善や腎機能の保護の観点から、ARBやACE阻害薬が第1選択薬となっています。但し、効果不十分の際には、第1選択薬の増量以外に、第2選択薬として、上記にカルシウム拮抗薬や利尿薬を併用することがあります。次回は家庭での血圧測定に関してお話しします。
記載日:2016.8
記載:市村靖彦(糖尿病内科)
以前は高脂血症と呼ばれていましたが、善玉コレステロール(HDL) は低い値が問題であること等も考慮され、現在では脂質異常症といわれています。
血管の弾力性低下や硬さの目安である動脈硬化が進行すると、脳卒中( 脳梗塞や脳出血)、冠動脈疾患 ( 心筋梗塞や狭心症)、足壊疽などが起こりやすくなります。脂質の項目では、一般的に悪玉コレステロール(LDL) や中性脂肪の高いと、動脈硬化が進行しやすいと考えられ、逆に善玉コレステロールが高いと、動脈硬化の進行を防ぐと考えられています。動脈硬化を進行させる要素として、他に糖尿病、高血圧、肥満、加齢、喫煙等があります。
糖尿病患者における脂質管理は、血糖管理と同じく、生活習慣、特に食事と運動療養で改善できる範囲は積極的に行っていただき、それでも管理目標に届かないときは薬物療法を行うことが勧められます。
糖尿病患者は動脈硬化が進みやすいため、冠動脈疾患を予防するためには、糖尿病を持たない脂質異常症だけの患者よりも厳しい脂質管理が求められます。
下記は動脈硬化性疾患予防ガイドラインにおける糖尿病患者の脂質管理目標値です。
| 悪玉コレステロール (LDL) |
善玉コレステロール (HDL) |
中性脂肪 ※空腹時 (TG) |
非善玉コレステロール (nonHDL) | |
|---|---|---|---|---|
| 冠動脈疾患なし | < 120 | ≧ 40 | < 150 | < 150 |
| 冠動脈疾患あり | < 100 | ≧ 40 | < 150 | < 130 |
医療機関によっては、後ろに【-Cho・-C】などが付きますが、これはコレステロールの略表記で同じ意味です。
※悪玉コレステロール表記例:【LDL】=【LDL-Cho】=【LDL-C】
上記の通り、糖尿病があるだけでも悪玉コレステロールは健常の基準値(<140)よりも低めに(<120)する必要があり、一度でも心筋梗塞や狭心症になったことがある方は、再発予防も兼ねて更に厳しく管理(<100)する必要があります。
尚、冠動脈の病気になったことがない糖尿病患者であっても、細小血管障害(網膜症や腎症)、喫煙、血糖コントロール不良、心臓以外の大血管障害(①脳梗塞、②足壊疽)歴がある方は冠動脈疾患になるリスクが高いと予想されるため、冠動脈疾患になったことがある方と同じ程度の目標脂質値に下げることもあります。
脂質の値に不安のある方は、是非当科にご相談ください。個々の患者さまの背景に合わせた検査や治療を提案致します。
記載日:2016.7
記載:市村靖彦(糖尿病内科)
今回は糖尿病診療でよく目にする血液と尿の検査項目に関して説明します。
杉並堀ノ内クリニックでは、HbA1cが採血当日に10分程で結果が出る設備があり、同日の血糖値、尿検査と共に、定期通院されている患者さんのモチベーションアップに貢献しています。大病院は待ち時間が長いのでクリニックに通院したいけど、HbA1c結果を当日知りたいという方は当診療所を是非ご検討ください。
血液検査
血糖値
100mlの血液中にあるブドウ糖(mg)を濃度で表しています。糖尿病診療では、最後の食事をしてから10時間以上食事をしていない時は空腹時血糖値であり、当日食事されている場合は随時血糖値といいます。糖尿病患者では、片方だけ高い方もいれば両方高い方もいます。糖尿病の合併症進行予防のための目標値は、空腹時130mg/dl未満、食後2時間値180mg/dl未満です。
HbA1c
糖尿病診療において、血糖値と同じく頻回に検査される項目です。血糖値がその瞬間の値である一方、HbA1cは過去1,2ヶ月の血糖の平均値です。採血時の空腹や食後状態にあまり影響を受けないため、検査前日や当日だけ摂取してもこの値は大きくは変わりません。良くも悪くも、この1,2ヶ月の積み重ねた結果と捕らえてもよいでしょう。但し、HbA1cは貧血の指標でもあるHb(ヘモグロビン)の値に関連するため、Hbの値が変動する病態では評価が困難になることもあり、実際の平均血糖値よりも高めに出たり低めに出たりすることがあるため解釈に注意が必要です。尚、上記の血糖値管理目標ではHbA1cは7%未満が目安です。
尿検査
尿糖
一般的な尿定性(結果をプラスやマイナスなどで判定する)検査では、血糖値が180mg/dlぐらいになると陽性になります。良好な血糖コントロールの指標として検査時の血糖値、HbA1c以外に、尿糖も(-)が望ましいです。但し、実際の血糖コントロールが良好でも、内服のお薬でSGLT2阻害薬を使用されている方は、薬の性質上、尿糖が漏れて陽性になります。
尿蛋白
糖尿病や高血圧等で腎臓の障害が進むと、タンパクが尿に漏れるようになります。関連する検査として、尿中の微量アルブミン尿が早期の腎障害と相関し、適切な降圧薬で尿蛋白が改善することが知られています。足の浮腫みがある方、横になると息苦しくなる方は腎臓の障害が進んでいる可能性があるため、担当の先生に相談することが大切です。
尿ケトン体
体の代謝状態の指標です。糖尿病で糖がうまく細胞内に取り込めず、高血糖の状態が続くと血糖を用いた代謝調節がうまくできず、代わりに脂肪を分解してエネルギーを得ようとし、その過程で副産物としてケトン体ができます。ケトン体は酸性の物質であり、人体に留まるとケトアシドーシスという重篤な病態を起こします。また、食事を食べていない飢餓状態でもケトン体はできるため、適度な食事をとることが大切です。
記載日:2016.7
記載:市村靖彦(糖尿病内科)
糖尿病治療の目的はただ血糖値をよくするだけではありません。血糖値を改善させることはあくまで手段・過程であり、ゴールは糖尿病のない方と同じような生活が継続して送れることです。合併症の進行に伴い、視力低下(失明を含む)や維持透析が必要になると、不本意ながら日常生活に制限を来たしてしまうことが多く、もっと早く本腰をいれて血糖管理に取り組むことで回避できたと考えられるケースが頻繁に見られます。
以前のコラムでも糖尿病合併症に関してふれましたが、今回は少し追加したいと思います。
足病変
糖尿病患者では、神経障害による感覚低下のため痛みに気付かず、また血流障害により一旦傷ができると治りにくく、その結果知らぬ間に足が壊疽の状態まで進行し足を切断せねばならない状態になることがあります。足壊疽予防に入浴後は毎日足先を確認し、水分をしっかり拭き、清潔な状態を維持できるようにしましょう。また、爪を切る際は深爪に注意して爪先がまっすぐになるように心がけましょう。
感染症
高血糖の状態が継続すると免疫機能に支障を来たし、感染症になりやすいと考えられています。高齢者に多い肺炎や尿路感染症は糖尿病患者でも多く、抗生剤で一度改善してもまた繰り返す傾向があります。他に感冒や歯周病等もかかりやすいため、日ごろの手洗いや定期的な歯科通院も意識することが望ましいです。
大血管障害
高血糖の状態が継続すると免疫機能に支障を来たし、感染症になりやすいと考えられています。高齢者に多い肺炎や尿路感染症は糖尿病患者でも多く、抗生剤で一度改善してもまた繰り返す傾向があります。他に感冒や歯周病等もかかりやすいため、日ごろの手洗いや定期的な歯科通院も意識することが望ましいです。
記載:市村靖彦(糖尿病内科) 記載日:2016.7
糖尿病患者さんの血糖改善には、散歩などの有酸素運動が一般的に勧められます。但し、もともと運動する習慣がない方がいきなり慣れない運動(例:1日1万歩)を始めると、なかなか続かないものです。そもそも開始することすら躊躇するでしょう。最初は運動することよりも、体を少し動かす程度の意識で始めるぐらいで十分でしょう。今の生活スタイルから追加で10分歩く程度から始め、徐々に時間を伸ばしていく方が取り組みやすいと考えられます。
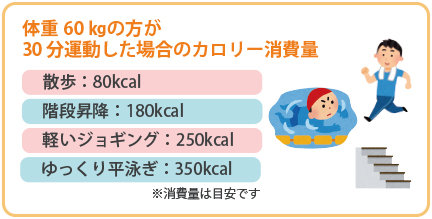
さて、運動の効果ですが、勿論それ自体が血糖改善・肥満解消・ストレス発散にも繋がりますが、もう一つ大事な側面として体力と筋力の維持にあります。加齢とともに筋力は使わない部分はどんどん萎縮する傾向があり、高齢者では転倒の原因にもなります。転倒して、足を骨折したり頭を打ってしまったりすると最終的に日常生活の自由度が制限を受ける傾向にあるので、自立性を維持する上でも普段から動く習慣は重要と考えられます。但し、血糖値が著しく高い場合、合併症が進行している場合、心臓や肝臓等臓器に障害がある場合等は、主治医と相談し許容範囲で行うことが大切です。また運動は生活習慣病全般を改善させるため、血圧や脂質の改善にも効果があります。
運動をする時間ですが、日常生活内に習慣化できれば必ずしも食前や食後に拘る必要はないと考えます。但し、低血糖の予防という観点では食後の方が望ましいでしょう。食前、食後に関係なく、運動中や運動後に低血糖が起きた時に対応できるよう、ブドウ糖や捕食するものを持参することを心がけましょう。
チリも積もれば山となる、継続は力なり。
普段からのちょっとした心構え次第で、体重は断然管理しやすくなります。
逆に、『今日は運動したから褒美の間食を』は控えた方がいいかもしれません。
記載日:2016.7
記載:市村靖彦(糖尿病内科)
糖尿病では腹七・八分目が理想とされており、極端な食事制限や過食は糖尿病を悪化させる恐れがあります。食事量は『満腹ではないけど、お腹が減らない程度』というイメージがいいでしょう。以下のポイントに注意して食事療法を実践することが勧められます。 食事療法は、まずはできることから取り組み、除々にできることを増やしていきましょう。
1)1日3食
1日1食や2食の場合、1回の食事量が必要以上に多くなったり(いわゆるドカ食い)、絶食時間が長い分、食後の血糖上昇が大きくなったりします。合計で食べた量が同じでも、小分けにして1日3食の方が理想的です。尚、別腹とよくいわれるデザートや果物もカロリーはありますので、取りすぎには注意が必要です。ご飯の量が多くなりがちな方は茶碗を小さめのものに変更すると、少ないご飯の量でも見た目が多くなるため満足感が得られやすい傾向があります。また低血糖が心配で間食が頻回になってしまう場合は肥満につながるため、医師に相談して、内服薬やインスリン量、運動の時間帯を調節すると頻度が減らせることがあります。
2)野菜類を先に食べ、炭水化物は最後に
同じメニューでも食べた順番によって食後の血糖上昇パターンが異なります。炭水化物を真っ先に口に入れるのは避けましょう。野菜類を先に食べることで、過食予防にもつながります。
3)噛む回数を意識して増やす
早食い傾向があると腹持ちが悪く過食につながります。噛む回数を増やすことで満腹中枢がより刺激され次の食前までの空腹を改善できます。1回の食事はできるだけ時間をかけるようにしましょう。
4)外食はほどほどに
外食せざるを得ない状況では、おかずとご飯が混ざった状態で提供される丼物よりも、おかずの種類が多く、ご飯と分かれている定食を選びましょう。また、種類にもよりますが洋食よりは伝統的な和食の方がカロリーは低い傾向にあります。
5)塩分、脂肪分は摂りすぎに注意
糖尿病の治療は血糖値をよくすることが手段及び過程であり、その目的は合併症含め、動脈硬化を極力進展させないことが根底にあります。血糖値が良くても、高血圧や高脂血症は動脈硬化を悪化させる要素ですので、薄味を優先し油ものは摂り過ぎないようにしましょう。炭水化物を減らしたからステーキは食べ放題とはいきません。たんぱく質源として肉をとる場合、脂身の少ない鶏のササミ肉が好ましいです。
6)体重が増えないように注意
加齢とともに筋肉が減り基礎代謝能力が下がると、脂肪が蓄積する傾向にあります。脂肪が多いと相対的にインスリンの効きが悪くなり血糖値も上昇しやすいため、脂肪分が増えないように注意することが必要です。体重がなかなか減らせない場合は、まずは増えない、増やさないことを意識してください。但し同じ体重増加でも、筋力トレーニングなど運動で筋肉が増えた場合、血糖値は下がりやすくなります。尚、BMI(体重kg÷身長m÷身長m)が25以上の方はまずは25を目指し、25以下の方は22前後を目安に体重を調節できると血糖も一緒に改善が期待できます。
困ったときはは管理栄養士に相談を!
当院では糖尿病療養指導資格を持つ管理栄養士が在籍しており、栄養指導を担当しています。食事のアドバイスを複数回受けることで内服薬やインスリン注射量が増えずに長期的に良好な血糖値が維持されやすいため、外来受診時に希望される場合は、適宜ご相談ください。当科では生活習慣が原因と考えられる糖尿病に関しては、積極的に栄養指導を受けるようにしていただいています。
GI(グリセミックインデックス)に関して
類似した食品でも、血糖の上昇幅が異なるケースがあります。GI値とは食品による血糖の上がりやすさを数値にしたもので、ブドウ糖をとった時を100とした時の相対基準で表示されます。GI値が高いと血糖が急激に上昇し、膵臓のインスリン分泌が過剰になるため、肥満につながることが考えられます。GI値が低いと血糖値の上昇も緩やかなため、膵臓にかかる負担は少なく、また肥満のリスクも少なめです。
いくつか例を挙げると、以下のように考えられています。但し、GI値が低いから無制限に食べていいわけでもなく、逆にGI値が高いものは一切口にしてはいけないというわけではありません。GI値が高い品を食べる時も、GI値が低い品と組み合わせて食べるなど、ちょっとした工夫で全体的に急な血糖上昇をより緩和できる可能性があります。(例:食物繊維の多い野菜を先に食べる等)
類似食品のGI値比較例
| 高い | > | 低い |
| 白米 | > | 玄米 |
| 食パン | > | ライ麦パン |
| うどん | > | そば |
| パスタ | > | 春雨 |
| ジャガイモ | > | サツマイモ |
| パイナップル | > | イチゴ・リンゴ |
| ニンジン | > | ピーマン・ブロッコリー |
| チョコ | > | ゼリー |
| アイスクリーム | > | ヨーグルト |
記載日:2016.5
記載:市村靖彦(糖尿病内科)
糖尿病とはどのような状態か?
血糖が健常な方では、食事をした時や、食事をしていない時でも、膵臓から血糖を下げるホルモンであるインスリンが適度に分泌されており、血糖値が上がりすぎたり下がりすぎたりしないよう、うまく調節してくれます。
インスリンの分泌が足りない(インスリン分泌不足)状態や、出ているインスリンの効きがよくない(インスリン抵抗性増大)状態になると、インスリン作用不足となり、結果的に高血糖になります。つまり、インスリン作用が足りないために、慢性的に高血糖の状態が続く状態を糖尿病というのです。
糖尿病になるとどうなる?
一時的ではなく、「慢性的」に高血糖がつづくとどうなるのでしょうか。全身の動脈硬化が進行することによって、合併症( 神経、眼、腎臓の障害や脳梗塞、心筋梗塞含む) のために生活スタイルの変更を余儀なくされることがあります。経過中に口渇、多飲多尿、体重減少、易疲労感( 疲れやすい) 等を訴える方もいますが、健診や他の病気の検査で指摘されるまで気付かない方が多く、治療の開始が遅れることもよくみられます。初期段階では自覚症状に乏しく、これこそ糖尿病が恐いといわれる由縁です。
尚、慢性疾患の代表格ですが、急激に高度のインスリン作用不足になると全身の代謝状態を悪化させ、昏睡に至ることもあります。
主な合併症
糖尿病は合併症が恐く、日常生活に様々な影響をきたします。
| 糖尿病性神経障害 | 初期では手足の痛みや痺れを認め、進行すると感覚が鈍くなる。 傷かず、壊疽の原因となり、手足切断に至ることも。 また、立ちくらみ、便通異常、排尿障害等を起こすこともある。 |
| 糖尿病性網膜症 | 網膜の血管に障害を起こし、進行すると硝子体出血、網膜剥離など急激な視力低下や不可逆的な 失明に至ることがある。視力の 異常を自覚しなくても、定期的な眼科受診が重要である。 |
| 糖尿病性腎症 | 動脈硬化の影響で腎機能に影響 をきたし、老廃物のろ過機能が悪くなる。 進行すると、慢性腎不全にな り、人工透析での治療が必要となることもある。 |
糖尿病の原因として、生活習慣が大きく関与する2型糖尿病以外に、免疫が関与する1型糖尿病、
他の病気に伴う糖尿病、妊娠に関連する糖尿病があります。生活習慣だけが原因とは限りませんが、
2型が糖尿病患者さんの多くを占めていることも事実です。
予備軍含め、わが国では患者数が約2 千万人と推計されており、今や国民病といわれるぐらい
多くの方が罹っています。食事運動療法のみで治療されている方もいれば、内服薬やインスリ
ン注射で治療されている方もいます。血糖が心配な方、糖尿病を最近診断された方、経過が長
いけれど血糖コントロールがうまくいかない方、是非気軽に外来で御相談ください。



